Expuso su historia en una Audiencia pública sobre medicamentos quinolona y fluoroquinolona.
Organizada por Comité de Evaluación de Riesgos de Farmacovigilancia (PRAC) de la Agencia Europea de Medicamentos (EMA). 25 June 2018
Participaron Pacientes de varios países europeos, Compañías farmacéuticas y Profesionales de la salud.
Soy un farmacéutico del País Vasco en el norte de España con 15 años de experiencia. He vendido miles de fluoroquinolonas bajo receta. Mi historia no es diferente de muchas otras. Hace dos años me recetaron un curso de ciprofloxacina de 500 mg, 2 pastillas al día, para tratar una prostatitis que ni siquiera existía. No sabía que mi vida estaba a punto de cambiar ... Antes, gozaba de buena salud y no tenía ningún problema médico, solía practicar muchos deportes como fútbol, correr, crossfit (nombre de marca para un programa de acondicionamiento físico que incluye muchos tipos diferentes de ejercicio, como entrenamiento a intervalos, levantamiento de pesas y gimnasia), había terminado una carrera espartana 3 meses antes y estaba en la mejor forma que he tenido en mi vida.
Yo era un padre joven y sano de dos niños encantadores de 2 y 4 años, y casado con una esposa hermosa y hermosa, y tenía un buen trabajo que amaba. Éramos una familia muy feliz. Gracias a mi experiencia como farmacéutico, le dije a mi esposa justo antes de tomar Ciprofloxacina que, por algún motivo, no me gustaba esta familia de antibióticos pero, después de leer el folleto, pensé: "bueno, si siento algún efecto secundario, rápidamente dejaré de tomarlos y me recuperaré muy rápido ya que soy joven y sano ”. El folleto dice que es más común que las personas mayores sufran efectos secundarios adversos.
Desde que era muy joven y antes había tomado antibióticos para las amígdalas sin ningún problema, no lo pensé dos veces. Me tomé 7 pastillas para darme cuenta de que esta droga me estaba lastimando. Por supuesto que me recetaron antibióticos porque no me sentía bien, pero empecé a sentirme mucho peor. Estaba experimentando los efectos secundarios de la ciprofloxacina. La pesadilla acababa de empezar.
Los siguientes meses después del tratamiento, comencé a experimentar los síntomas más extraños y aterradores de mi vida. Ellos aparecerían al azar. Mi salud se fue deteriorando progresivamente, y todos a mi alrededor pudieron verlo hasta el punto de que un día después de 3 meses, mi madre me abrazó y me dijo "Oh Dios mío, vas a morir" y yo respondí: "Lo sé, mamá, me estoy muriendo". Me veía terrible. Estaba muy en forma y perdí 15 kg de músculo. Parecía 20 años mayor.
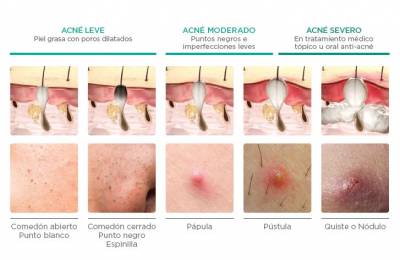
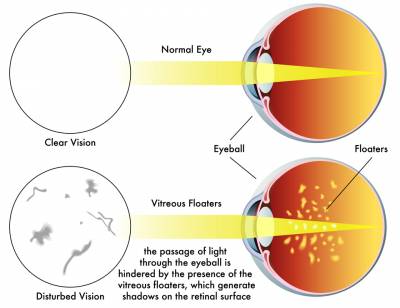
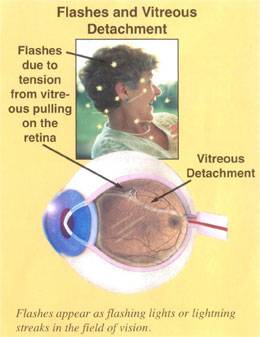
Síntomas: niebla cerebral, presión en la cabeza, fuertes dolores de cabeza, despersonalización, pérdida de memoria, palpitaciones del corazón, arritmia, problemas digestivos, dolor de garganta, ganglios inflamados, problemas de visión, dolor en los ojos, moscas volantes, sensación de febrícula constante y síntomas constantes de gripe, fatiga extrema, dolor en las articulaciones, dificultades para caminar, erupciones en la piel de todo el cuerpo, contracciones en muchos músculos, especialmente en los párpados, etc. Lo peor fue mi cerebro. Perdí toda la capacidad para funcionar correctamente. Estaba viendo la vida desde otra dimensión si esto tiene sentido para alguien. Es como vivir en una resaca sin fin. Lo peor que puedas recordar.
- Estos y más síntomas comenzaron a aparecer durante los próximos meses y hoy llevo muchos conmigo, especialmente el daño cerebral devastador, los problemas de memoria, la niebla cerebral y el dolor en los músculos, articulaciones y ligamentos, que se están deteriorando progresivamente. Tratar de hacer ejercicio e ir a trabajar se ha convertido en una tortura.
Perdí mi capacidad para manejar situaciones cotidianas regulares, no podía trabajar, no podía realizar múltiples tareas, no podía jugar con mis hijos, no podía mantener conversaciones normales. Dejé de hacer ejercicio, dejé los partidos de fútbol, no pude pasar el rato con mis amigos, perdí muchos de ellos, estaba en la cama.
Por supuesto visité más de 10 doctores diferentes. Pertenezco a una familia de profesionales sanitarios y pude visitar a los médicos más prestigiosos. Todos estos médicos no tenían idea de lo que estaba mal conmigo. Les conté cómo sucedieron las cosas, les di toda la información, pero nunca asociaron mis síntomas a la CIPROFLOXACINA que tomé.
Después de los peores 3 meses de mi vida, visité al Jefe de Enfermedades Infecciosas y Microbiología de la Clínica Navarra. Trabajó en los EE. UU. En la clínica Mayo durante 8 años y fue el único que me dijo: "Creo que padeces el síndrome de toxicidad por fluoroquinolona". Tenía buena información, el resto no.
Todo esto sucedió hace casi 2 años. Mi vida no es la misma. Todavía estoy sufriendo muchos de estos síntomas. Algunos se han ido, algunos son debilitantes y otros están empeorando. Si hubiera sabido que todo esto podría suceder solo por tomar 7 pastillas de un antibiótico que debía curarme, nunca lo habría hecho. Ojalá hubiera leído sobre los síntomas serios, de larga duración, crónicos e irreversibles. Desearía haber visto una caja negra en el folleto con esta información. Creo que mi suegro nunca me habría recetado estos antibióticos si lo supiera. Sí, fue el padre de mi esposa quien arruinó nuestras vidas; él estaba tratando de ayudarme, él tampoco lo sabía. Hay una gran desinformación sobre los riesgos fatales detrás de ellos.
No estoy aquí para convencer a nadie, no estoy aquí para llorar. Pero creo que a estas alturas, todos sabemos que las fluoroquinolonas esconden riesgos potenciales muy peligrosos y todos sabemos que pueden dañar a algunas personas. No estoy haciendo todo esto por diversión. Créanme.
Los vendo todos los días en mi farmacia y siento que estoy vendiendo armas a personas para jugar a la ruleta rusa. En realidad, como sé, he detectado muchas víctimas en mi propia farmacia y también entre amigos y familiares. Sí, más vidas arruinadas.
Todos los antibióticos pueden salvar vidas, al igual que las fluoroquinolonas, pero podemos evitar los efectos secundarios potencialmente peligrosos e incapacitantes de larga duración y en ocasiones irreversibles que acompañan a estos antibióticos con algunos cambios simples:
- Las fluoroquinolonas deben usarse como la última opción, después de descartar otros antibióticos potencialmente útiles.
- Los médicos deben recibir información sobre estos potentes antibióticos y los pacientes deben ser advertidos correctamente sobre los posibles efectos secundarios, para que puedan dejar de tomarlos rápidamente y evitar daños mayores. Una caja negra en el folleto sería útil.
- Nunca deben recetarse a menos que sea estrictamente necesario y deben mantenerse encerrados en hospitales como otros antibióticos, en lugar de los cajones de cualquier farmacia.
Soy farmacéutico y una víctima, mi suegro es un médico y una víctima. No lo sabíamos. No teníamos información. Ahora lo hacemos. Es demasiado tarde para mí. Nadie me curará ni me devolverá la feliz vida que tuve, pero ahora puedo salvar a otras personas de pasar por este infierno. Lo hago todos los días en mi farmacia porque ahora tengo la información que no tenía. El problema es que solo puedo llegar a pocos, solo a mis clientes, familiares y amigos. Y esta es la razón por la que estoy aquí frente al PRAC, porque está en sus manos llegar a más personas para protegerlas.
RESUMEN
- Los siguientes meses después del tratamiento, ciprofloxacina de 500 mg, 2 pastillas al día, comencé a experimentar los síntomas más extraños y aterradores de mi vida. Ellos aparecerían al azar
- Por supuesto visité más de 10 doctores diferentes. Ninguno estos médicos asociaron mis síntomas a la CIPROFLOXACINA que tomé.
- El diagnostico me lo dio un doctor, especialista en Enfermedades infecciosas de la Clínica de Navarra, que había estado ejerciendo durante 8 años en la Clínica Mayo.
- Es demasiado tarde para mí. nadie me curará ni me devolverá la feliz vida que tuve, pero ahora puedo salvar a otras personas de pasar por este infierno. Lo hago todos los días en mi farmacia porque ahora tengo la información que no tenía.
TRADUCIDO POR
PROF. DR. FERNANDO GALAN