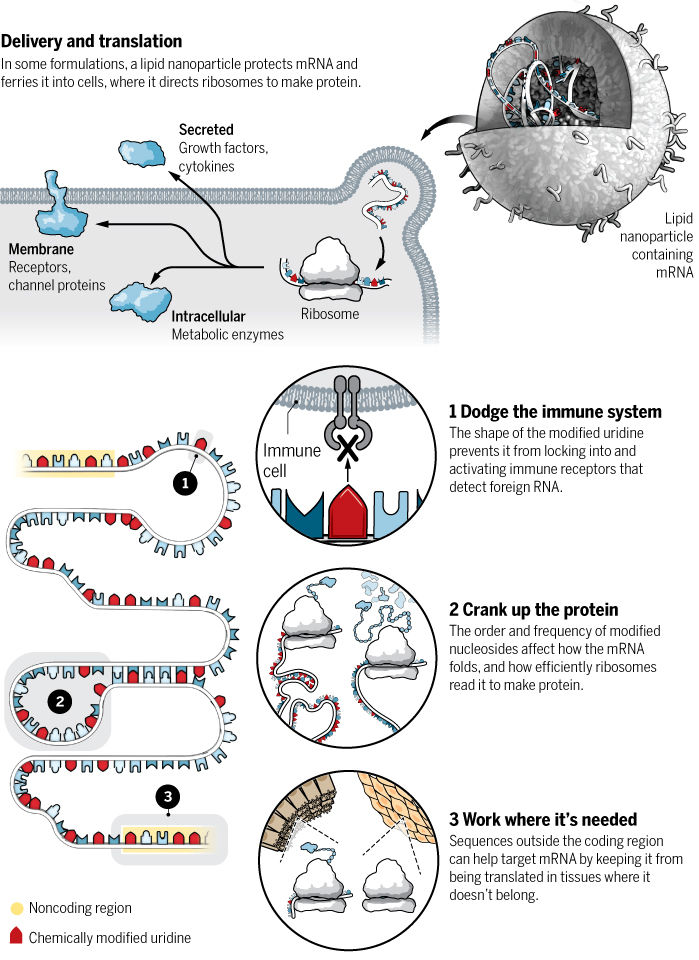
VISTA DESDE DENTRO. LA HISTORIA DE DÁLIA.
Bacarese-Hamilton S, Bacarese-Hamilton A.
La historia de Tália
Artículo publicado el 15 de enero de 2020 que relata la experiencia de una familia desde el nacimiento de su hija menor Tália y cómo fueron adaptandose a la nueva situación en busca de respuestas y manteniéndose unidos siempre para ofrecer la mejor calidad de vida a su hija. Tália tiene ahora 12 años y ella y su familia forman parte de AEPMI, siendo además su madre Shani vicepresidenta de la entidad y responsable de las relaciones internacionales.
NARRADA POR SHANALLE
Era el 28 de junio de 2007. Estaba acostada, rodeada de mi familia, con la recién nacida Tália en mis brazos. Ella estaba en casa. Había llegado a este punto, era una luchadora y fui bendecida con el regalo más hermoso.
Mi esposo y yo vivimos en la Costa del Sol, en un pequeño pueblo costero llamado Sabinillas.
- San Luis de Sabinillas es una pedanía localizada junto al mar, perteneciente al término municipal de Manilva, Málaga. Dista 97 km de la capital malagueña y a 35 km de Gibraltar. En 2012 tenía una población de 6.167 habitantes.

Juntos, manejamos nuestro propio negocio inmobiliario que establecimos juntos en 2003 y tenemos tres hermosas chicas: Tara (18 años), Natasha (16 años) y Tália (12). Nuestra hija menor, Tália, tiene enfermedad mitocondrial.
EL COMIENZO DE NUESTRO VIAJE
Mi embarazo había sido difícil. Sangré a las 24 semanas y pensé que la había perdido. Me pusieron en reposo en cama, me diagnosticaron retraso del crecimiento intrauterino y sentí muy poco movimiento durante todo el embarazo. Fue muy diferente de mis dos embarazos anteriores. Cuando Tália iba a nacer se movía poco y tenía programada una cesárea, me encontré rezando y deseando que llegara al día D. A pesar de nuestras preocupaciones, Tália pesaba poco más de 2,3 kg y tenía una buena puntuación de Apgar 9, 10, 10.
NOTA: Puntuación del recién nacido. Puntuación de Apgar
La prueba de Apgar es un examen rápido que se realiza al primer y quinto minuto después del nacimiento del bebé.
- La puntuación en el minuto 1 determina qué tan bien toleró el bebé el proceso de nacimiento.
- La puntuación al minuto 5 le indica qué tan bien está evolucionando el bebé fuera del vientre materno.
- El examen de Apgar se basa en una puntuación total de 1 a 10. Cuanto más alto sea la puntuación, mejor será la evolución del bebé después de nacer.
- Una puntación de 7, 8 o 9 es normal y es una señal de que el recién nacido está bien de salud. Una puntuación de 10 es muy inusual, ya que casi todos los recién nacidos pierden un punto por pies y manos azulados, lo cual es normal después del nacimiento.
Las primeras 6 semanas transcurrieron sin problemas. Sus dos hermanas, Tara (6 años) y Natasha (4 años), la colmaron de afecto y nuestra familia se sintió completa. Tália era una buena bebé: amamantaba bien, dormía y apenas se agitaba. En retrospectiva, me doy cuenta de que ella era casi demasiado buena.
Después de las primeras 6 semanas, las cosas comenzaron a ir cuesta abajo. Tália desarrolló reflujo gastrointestinal. Recuerdo haberla amamantado y dormido con ella apoyada en posición vertical contra mí durante meses, solo deseando que la leche se quedara y evitar el vómito en proyectil. Tália dejó de ganar peso, incluso en una buena semana, la balanza apenas cambiaba y, mientras intentaba recargar mi leche materna, topamos con algunas barreras: Tália se negó a tomar un biberón, parecía tener dificultades para tragar y sufrió fracaso severo en el desarrollo. El peso permaneció bastante estático, subió unos gramos durante una semana y luego bajó nuevamente, la siguiente. Probamos todas las tetinas que existían para conseguir que se alimentara, pero al final, usamos una jeringa para tratar de alimentarla y también usé una cuchara, pasando horas para tratar de darle más calorías. Me tomaba 3 horas el alimentarla con 60 ml de cereales para bebés.
Se hizo evidente que necesitábamos movernos rápidamente. Hubo días en que temí que el mañana nunca llegara. Si me hubieran ofrecido ponerle una sonda de alimentación en este momento, lo habría aceptado de todo corazón. Tália estaba hipotónica y no adquiría el desarrollo motor adecuado, como levantar la cabeza, recoger juguetes, sonreír. Más alarmante fue que, en varias ocasiones, sus ojos no se movían, realmente nos aterrorizaría. Su cuerpo temblaba con frecuencia y no adquiría los reflejos básicos. Tenía problemas para regular su temperatura y la piel se ponía de color púrpura (amoratada) con el frío y estaba como apática con el calor. Los médicos sugirieron que esperásemos hasta que ella tuviera 3‐4 meses antes de otras pruebas.
LA BÚSQUEDA DE UN DIAGNÓSTICO
No nos podíamos imaginar que estábamos a punto de embarcarnos en el viaje más grande de nuestras vidas, un viaje que nos llevó por todo el mundo: a Barcelona, el Reino Unido, Hong Kong y los Estados Unidos. Uno por uno, seleccionamos una lista de síndromes que incluian: Enanismo primordial osteodisplásico microcefálico (MOPD), Prader Willi, Enfermedad de Williams, Parálisis cerebral, Fibrosis quística, entre muchos otros.
Al comienzo de la búsqueda de un diagnóstico, había confiado en que se daría con uno de inmediato. Sin embargo, un día, de repente me di cuenta de que este podría no ser un caso fácil de resolver, que podría tomar años obtener una respuesta, que este dolor de incertidumbre podría ser mi única constante. ¿Cómo haría frente a esto y lidiaría con este no saber?
¿Me convertiría en la madre locamente obsesionada, buscando respuestas, sin saber a quién recurrir?
Mi respuesta inicial fue salir y buscar con una energía que no sabía que existiera: saqué libros de biología, navegué por la red, examiné todo, pero con cada web que visitaba aparecían nuevos síntomas y posibilidades.
Cuando me dijeron por primera vez que mi hija tenía una enfermedad rara, una enfermedad tan rara que muchos médicos no pudieron guiarme en la dirección correcta, sentí que tenía los ojos vendados. Ni siquiera podía comenzar a ver el camino a seguir. Estaba totalmente abrumada. Una vez que me di cuenta de que no podía avanzar así, acepté la verdad y comencé a buscar alguna dirección. Lo que estaba frente a mí era un laberinto complejo, con tantos caminos diferentes y tantas decisiones diferentes que tomar. ¿Qué camino debía tomar? Parece surrealista, el mundo como lo conocía ya no existía. Me sentí perdida, sola y no cualificada para tomar decisiones importantes. En realidad, podía elegir hundirme o nadar. No es hasta que abracé completamente nuestra situación, que realmente puede avanzar y convertirme en la mayor defensora de Tália.
La vida tenía una forma divertida de golpearme con la realidad. Tres tragedias me sacaron del abismo: presenciar a mi papá morir de cáncer con solo 60 años, mientras Tália yacía a su lado; perdiendo a mi tío 2 meses después; y luego viendo a mi prima perder a su hijo de 3 años por meningitis. Me di cuenta de que la muerte puede pasarle a cualquiera en cualquier momento y elegí abrazar mi vida y el amor que me rodeaba. Este fue nuestro viaje y decidí aprovechar al máximo las cartas que me habían repartido. Como siempre decía mi esposo, en el viaje no se trata de llegar al destino, sino de disfrutar del viaje durante el camino. Por lo tanto, entramos en una fase más equilibrada en nuestras vidas, no sólo dedicada a encontrar un diagnóstico, sino también a vivir cada día al máximo.
PRUEBAS, PRUEBAS Y MÁS PRUEBAS
Comenzamos con análisis de sangre básicos. Cada médico, sin importar de qué parte del mundo fuera, estaba desconcertado, a Tália siempre se la refería como un” caso interesante”.
Un simple análisis de sangre era traumático. Fue y sigue siendo difícil sacar sangre a Tália, difícil de encontrar una vena y un verdadero arte para sacar suficiente sangre. Cada vez, mi esposo y yo teniamos que sujetarla físicamente para que las enfermeras puedieran extraerle sangre. El proceso era emocionalmente agotador. Me viene a la mente una ocasión particular. Era nuestro último día en los Estados Unidos, después de numerosos intentos, la enfermera logró extraer suficiente sangre, y luego, en un instante, a la enfermera se le cayó el tubo de ensayo al suelo y la sangre se derramó por todo el piso. Nunca he llorado tanto.
Los resultados de la resonancia magnética craneal no mostraron nada específico. La microcefalia se confirmó y reveló una falta global de sustancia blanca en su cerebro. Los médicos debatieron si habría retraso en la mielinización, pero no se llegó a una conclusión real.
Nunca olvidaré el día de la prueba de resonancia magnética. Tália recibió una cantidad mínima de anestesia para que durmiera. Pensabamos que ella se despertaría media hora más tarde. Por mucho que lo intentamos, no pudimos despertarla. Le hicimos cosquillas en los dedos de los pies, conversamos con ella, le cantamos canciones y le salpicamos agua en la cara, pero no se despertaba. Le llevó 7 horas finalmente abrir los ojos. Tuvimos a nuestra familia rezando en todo el mundo y, afortunadamente, nuestra luchadora vino por nosotros nuevamente.
Las pruebas genéticas iniciales tampoco nos dieron ninguna respuesta: el microarray (EE. UU.), las pruebas teloméricas (Reino Unido) y el cariotipo (España) volvieron a la normalidad.
- La tecnología de microarrays es una tecnología en desarrollo para estudiar la expresión de muchos genes a la vez.
La única pista real era el ácido láctico elevado en la sangre de Tália. Un endocrinólogo en Marbella comenzó a sospechar una condición metabólica. Esta resultó ser nuestro primera pista real. Comencé a investigar enfermedades metabólicas en línea ( internet) y es cuando comenzamos a reducir el campo a Enfermedad Mitocondrial.
Una punción lumbar confirmó altos niveles de ácido láctico y piruvato en el líquido cefalorraquídeo. Nos remitieron al Hospital de Niños San Joan de Deu en Barcelona, donde un especialista en metabolismo nos dijo que sospechaba fuertemente de la enfermedad mitocondrial y quería hacer una prueba de Deficiencia de Piruvato Deshidrogenasa (PDD). A Tália se le recetó L-carnitina (Carnicor) , CoQ10 y tiamina B1 y se sugirió que probáramos la dieta cetogénica.
Me di cuenta de que el tiempo no estaba de nuestro lado. Los bebés que nacen con PDD a menudo no pasan los primeros años. Decidimos ir de vacaciones en familia a Portugal para disfrutar el momento, recordar, mostrarle a Tália y a sus hermanas una gran calidad de vida.
Cuando llegamos a casa nos dieron los resultados de la biopsia de piel que descartó en Tália deficiencia de piruvato deshidrogenasa (PDD). Estábamos emocionados. Aunque no teníamos respuestas, no saber en este momento el diagnostico, significaba que todo era posible, y me negué a rendirme.
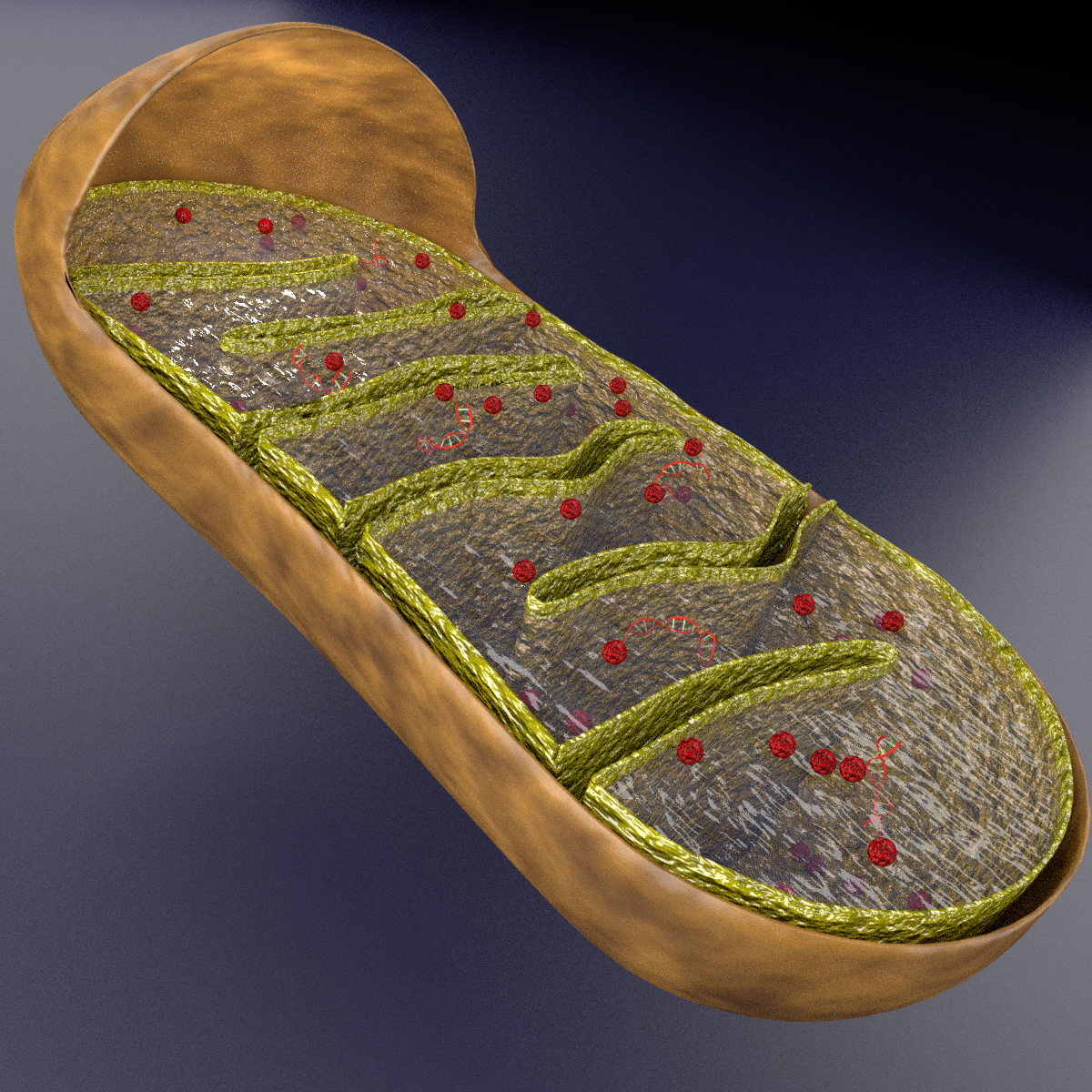
Regresamos a Barcelona para una biopsia muscular. La biopsia muscular se realizó con anestesia local; no nos atrevimos a darle una general después de nuestra experiencia con la resonancia magnética. Apenas 6 semanas después del fallecimiento de mi padre, estábamos en Barcelona, escuchando el grito de Tália mientras se hacía la biopsia. La biopsia muscular y la cuantificación de los complejos, confirmó que Tália tenía múltiples deficiencias de complejos en la cadena respiratoria mitocondrial.
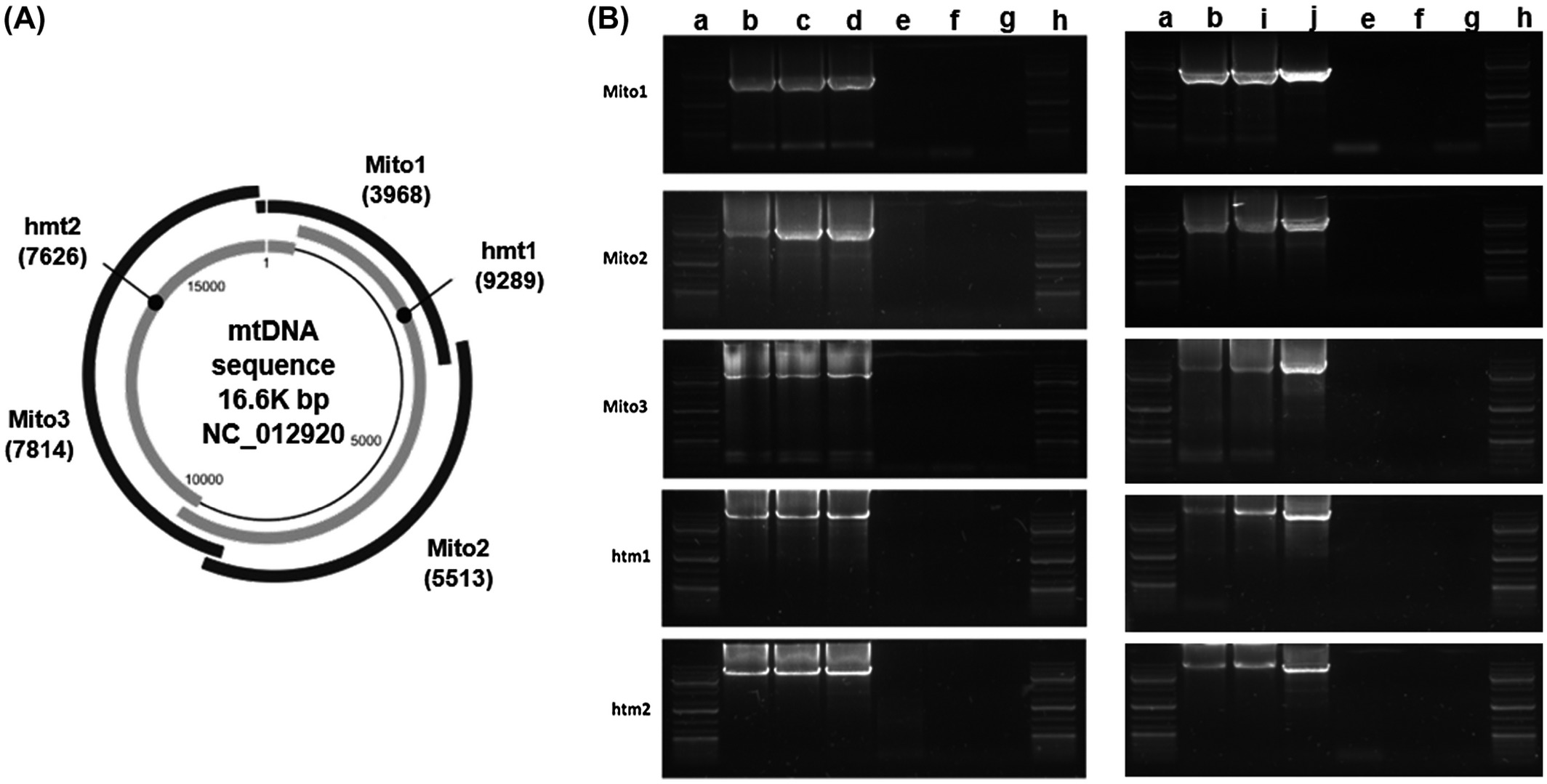
En este punto, conocí al profesor Julio Montoya de la Universidad de Zaragoza, quien se convirtió en mi mejor guía, amigo y siempre ha estado ahí para mí. Realizó el análisis genético de la biopsia muscular y secuenció el ADN mitocondrial de Tália. Pensamos que habíamos alcanzado el premio gordo, cuando descubrió una nueva mutación m.5514A> G mt-tRNATrp que no está presente en> 3000 secuencias de control de ADNmt humano; sin embargo, esto fue de corta duración, ya que yo también la tenía, en homoplasmia.
Como la tecnología a avanzaba con los años, me quedó claro que necesitábamos hacer un análisis de todo el exoma. Sin embargo, los costos eran extremadamente altos en ese momento. Comencé a explorar opciones y finalmente, después de mucha búsqueda, encontré una asociación llamada Rare Genomics. Después de varias llamadas de Skype, la traducción de notas médicas al inglés, nos incluyeron en un estudio clínico en el Hospital Scripps Memorial La Jolla, en Estados Unidos; fuimos la primera familia fuera de los Estados Unidos en ser aceptada en el estudio.
La secuenciación de todo el exoma regresó con los resultados que habíamos estado esperando. Finalmente, el 5 de enero de 2015, recibimos un diagnóstico: mutaciones heterocigotas compuestas en el gen TIMM22.1.
Encontramos la aguja en el pajar. Tália era única en su clase, la única en el mundo en ser diagnosticada oficialmente con mutaciones en este gen.
El siguiente paso fue confirmar que esta era la causa principal de la enfermedad de Tália a través de pruebas funcionales. Confirmar esto fue más complejo de lo que inicialmente se esperaba. Llevar la sangre a los EE. UU, en la forma que se requería era imposible y nos topamos con una pared. Dos años después, tuve la suerte de conocer a dos equipos de investigación en Euromit (Euromit se ha convertido en uno de los mayores encuentros internacionales sobre patología mitocondrial) y, en 2018, publicaron un artículo en Human Molecular Genetics con el caso de Táñia. Tardamos 11 años en obtener un diagnóstico confirmado.
- Pacheu‐Grau D, Callegari S, Emperador S, et al. Mutations of the mitochondrial carrier translocase channel subunit TIM22 cause early‐onset mitochondrial myopathy. Hum Mol Genet. 2018; 27( 23): 4135‐ 4144.
Centros de investigación que intervinieron en la realización de este estudio hasta llegar al diagnóstico de la enfermedad mitocondrial que Talia padecia
- Department of Cellular Biochemistry, University Medical Center Göttingen, Göttingen, D-37073, Germany,
- Departamento de Bioquímica y Biología Molecular y Celular, Universidad de Zaragoza-CIBER de Enfermedades Raras (CIBERER)-Instituto de Investigación Sanitaria de Aragón (IIS Aragón), Zaragoza, 50013, Spain,
- Max-Planck Institute for Biophysical Chemistry, D-37077, Göttingen, Germany,
- Wellcome Centre for Mitochondrial Research, Institute of Neuroscience, Newcastle University, Newcastle upon Tyne, NE2 4HH, United Kingdom,
- The Scripps Translational Science Institute, The Scripps Research Institute, La Jolla, CA 92037, United States and
- Department of Integrative Structural and Computational Biology, The Scripps Research Institute, La Jolla, CA 92037, United States
TRADUCCIÓN Y COMENTARIOS
PROF. DR. FERNANDO GALÁN